糖尿病について
糖尿病とは
脳をはじめ筋肉などを正常に動かすために使われるブドウ糖は、 絶対に欠かせないエネルギー栄養素です。
食事を摂ると一時的に血糖値が上がります。すると、膵臓からインスリンが分泌されることで血糖値が下がります。
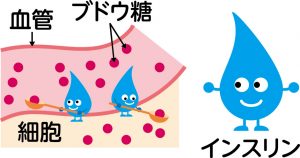
インスリンの分泌や働きが正常であれば、血糖値も一定の範囲に保たれますが、 インスリンの分泌量が低下したり働きが悪くなったりすると、血液中のブドウ糖が増え、血糖値が高い状態が続きます。
この状態が慢性的に起こる病気が、糖尿病です。高血糖の状態が続くと徐々に血管が傷つけられ、神経・目・腎臓などの機能が低下していきます。
糖尿病は原因により次の4つに分類されます。
1型糖尿病
膵臓のインスリンをつくり出す細 胞( β 細胞 ) が破壊されてインスリン分泌が低下し、血糖値が上昇することで起こる糖尿病です。
注射でインスリンを補う治療法(インスリン療法)を行います。
2型糖尿病
日本の糖尿病患者の90%以上を占めており、食生活・運動不足・ストレスなど生活習慣が原因で起こる糖尿病です。
治療法は食事療法・運動療法が基本で、病状によって飲み薬やインスリン注射を併用することもあります。
その他の糖尿病
インスリンをつくっている膵臓の病気、ホルモンの病気、肝臓の病気、遺伝的な病気が原因で起こる糖尿病や、ステロイドやインターフェロンなどの薬物が原因で起こる糖尿病があります。
妊娠糖尿病
妊娠中に発症したか、あるいは妊娠中に初めて発見された糖尿病です。出産後にいったん血糖値が改善しても、妊娠糖尿病にならなかった人に比べ、将来糖尿病を発症するリスクが高くなっているため、定期的な検診が必要です。
この糖尿病を早期に見つけ、早期に治療介入を行うことが重要になります。
どんな場面で糖尿病とわかるでしょうか?例えば、下記のようなものがあります。
健康診断で糖尿病と言われた
異常な血糖高値やHbA1cという検査数値が高くなっていて気付かれます。
高血糖の症状が出た
異常な口渇や多尿、体重減少、疲れやすいなどの症状が出ることがあります。
献血で糖尿病の疑いがあると言われた
献血ではグリコアルブミンという血糖の指標を検査しますので、献血時に指摘されることがあります。
妊娠をした時に高血糖を指摘された
妊娠後、ホルモン分泌の変化により高血糖となってしまうことがあります。
いずれの場合も、指摘された時に早めにぜひ相談に来てください。
糖尿病を放っておくと
糖尿病自体は症状のない疾患です。しかし、血糖値が高い状態が長く続くと合併症が起こる可能性が高くなってきます。
治療をきちんと行い血糖コントロールをすることで、新たな合併症が起こるのを防ぎ、また、起きてしまった合併症の進行を抑えることができます。
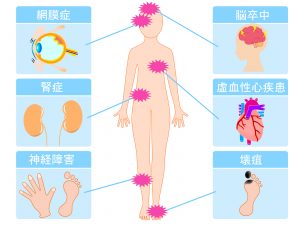
合併症は、主に血管病変が起こります。血管病変は小さな血管の病変(細小血管症)、大きな血管の病変(大血管症)に分かれます。
細小血管症
細い血管にみられる糖尿病に特徴的な合併症です。「糖尿病の3大合併症」と呼ばれる病気を指します。やられる病変部位は、神経と眼と腎臓です。
糖尿病神経症
神経が障害され、信号がすばやく体のすみずみまで伝達するという働きが低下します。手足のしびれ、ほてり、痛みなどがあらわれます。
一方、足の感覚が麻痺して、傷があったとしても気づかずに放置してしまい、足の潰瘍や壊疽になることもあります。足は清潔に保ち、常に注意を払うようにしましょう。
糖尿病性眼症
網膜の血管が障害され、目のかすみ、視力低下などがあらわれ、症状が進むと失明してしまうこともあります。
少なくとも年に一度は眼科の検査を受けましょう。失明の原因の第2位が糖尿病性眼症です(ちなみに1位は緑内障です。)。
糖尿病性腎症
糖尿病により腎臓の働きが悪くなると、血圧が上昇し、尿中にタンパクが出る、体がむくむなどの症状があらわれます。
さらに症状が進むと、血液中に老廃物がたまり、腎不全や尿毒症など生命にかかわる重篤な症状を引き起こします。このように慢性に経過する腎臓病のことを慢性腎臓病(CKD)といいます。
腎不全になってしまうと、人工透析を受ける必要が出てきます。透析導入の原因の第1位は糖尿病腎症です。
大血管症
大きな血管の病気である動脈硬化により起こる合併症で、脳卒中や、心筋梗塞、足の壊疽などがあります。動脈硬化は糖尿病があると進行しやすくなり、合併症による深刻な状況を引き起こす原因になります。
また、脂質異常症、高血圧、喫煙、肥満、加齢なども動脈硬化の危険因子ですので、血圧やコレステロール値などの検査も定期的に受け、血糖のコントロールに加えて、コレステロール値や血圧、肥満の改善、禁煙に取り組みましょう。
糖尿病の治療
糖尿病で治療をする目的は、一つは血糖コントロールによって糖尿病がない人とおなじ健康的な寿命を保つこと、もう一つが糖尿病による合併症を防ぎ、合併症がある人は、それを悪化させないことです。
糖尿病の治療は大きく分けて食事療法、運動療法、薬物療法に分かれます。
糖尿病の血糖コントロールの基本は、まずは食事と運動です。これに関しては、次の項で述べます。また血糖コントロールの目標は、糖尿病の合併症を起こさないという観点でHbA1cを 7%未満にしておくのがいいと言われます。
では、簡単に薬物療法に関して触れたいと思います。糖尿病の薬には飲み薬と注射薬があります。
飲み薬
飲み薬は、その働きによって大きく5種類に分かれます。
薬の使い方はガイドラインにある程度指標があり、それを医師と患者の服薬のしやすさなどを考えながら処方をしていきます。1種類の薬で改善する場合もありますが、数種類の薬を組み合わせながら使用する場合もあります。
5種類の薬の作用とどんな薬があるのかを簡単に説明します。
- インスリンの分泌を増やす作用:スルホニル尿素薬、速効型インスリン分泌促進薬
- インスリンの働きをよくする作用:ビグアナイド薬、チアゾリジン薬
- 腸管からの糖の吸収を遅くする:α−グルコシダーゼ阻害薬
- 食後のインスリンの分泌を増やす:DPP4阻害薬
- 尿から糖を排泄させる:SGLT2阻害薬
*服用の注意:食事をとらなかったり、少ない量の食事をとった場合にお薬を服用すると、低血糖を起こすおそれの歩くするがあります。食事がとれない場合や、お薬を飲み忘れた場合などの対処方法をあらかじめ確認してください。
また、妊娠している場合は内服薬は禁忌のため、インスリンを使用します。妊娠を希望する人または妊娠している可能性がある人は、相談してください。
注射薬
糖尿病治療で用いる注射薬は、インスリン注射とGLP-1受容体作動薬の2種類に分類されます。病院で注射するのではなく、患者さんが自分で注射をします。
インスリン注射
1型糖尿病患者さんでは必要不可欠です。2型糖尿病患者さんでも、内服薬を使用していても血糖コントロールが不良なとき、ケトアシドーシスという状態になったとき、腎臓や肝臓の働きが悪いとき、妊娠しているときなどは、インスリン注射が必要になります。
GLP1受容体阻害薬
食後のインスリン分泌を促進する薬です。
低血糖と対処方法
血糖値が低くなりすぎる状態のことを低血糖(およそ70mg/dL未満)といいます。
内服薬やインスリン注射で治療している患者さんで、お薬の量が多すぎる場合、お薬の量は変わらないけれど食事の量が少ない、または運動量が多い場合などに低血糖が起こります。
低血糖の症状は、強い空腹感からはじまり、冷や汗をかく、手指のふるえ、動悸、不安感などがみられます。さらに血糖値が下がると、眠気、強い脱力感、めまい、集中力の低下などがみられ、重症になると痙攣が起こり、意識が消失し、昏睡に陥るなど生命に危険な状態になります。
低血糖の症状を感じたら、我慢しないですぐにブドウ糖または糖分を含むジュースなどを摂りましょう。消化吸収に時間のかかる飴やチョコレートは、緊急時には適しません。普段から、ブドウ糖などを手の届くところに置いておきましょう。
*シックデイ:糖尿病治療中に発熱、下痢、嘔吐などで食欲不振になり食事ができない時を「シックデイ」と言います。この時は処方薬やインスリンの量などぜひ相談してください。
生活習慣の改善について
食事療法
食事療法は、すべての糖尿病患者さんに必要な基本的な治療法です。
食習慣を改善し、血糖値を良好にコントロールすることが目的で、糖尿病の疑いがあると診断されたときから開始します。

『食事療法=カロリー制限』の印象があるかもしれませんが、単に摂取カロリーを制限すればよいというものではなく、必要な栄養素を過不足なく摂取することが原則です。
糖尿病食は、栄養素別にみて総エネルギー量(カロリー)の50~60%を炭水化物、タンパク質は20%までとして、脂質は25%以下とするのが目安です。
これは、日本人の伝統的な食生活と同じものとされています。そのため、食品に含まれる栄養素やエネルギー量を知っておくことは大切です。
食事に関しては、バランスのよい食事を楽しみながら、正しい食習慣(食事の時間は規則正しく、ゆっくりよく噛んで腹八分目、脂質と塩分は控えめに、食物繊維をとる)を身につけましょう。
アルコール
アルコールはインスリンの作用を低下させて血糖値を上昇させたり、飲み薬やインスリンを使用している人では低血糖を起こす原因になるので、禁酒をすることが望まれます。
運動療法
運動療法も、糖尿病治療の基本の1つです。食後の運動により食後高血糖を抑えて血糖コントロールをよくすることや、運動を継続することでインスリンの働きをよくすることが目的です。
2型糖尿病患者では、脳卒中の発症率や死亡リスクが運動療法により半減することが明らかになっています。

運動により、筋肉でブドウ糖や脂肪の利用が促進され、血糖値が低下します。さらに、運動を続けると、インスリンの働きがよくなり、血糖コントロールもよくなります。
運動の種類としては、散歩や自転車、水泳といった有酸素運動を中心に、筋トレなどの無酸素運動を適宜組み合わせて行うと良いでしょう。
運動はその強さにより、筋肉のエネルギー源が変わります。
強さが「中等度」かそれ以下であれば、ブドウ糖と脂肪が利用され、強さが増すにつれ、ブドウ糖の利用率が多くなります。「中等度」の強さの運動とは、自覚的に「きつい」と感じない程度で、運動時の心拍数が1分間100~120拍以内が目安です。
ただし、50歳以上の方は100拍以内にします。ウォーキングでは、1回15~30分間、1日2回、1日あたり1万歩を目安にしましょう。

運動療法は、軽い運動から始めて、徐々に時間を長く、強度もやや強くしていきます。けがを防ぐために準備運動はしっかりと行い、運動に適した服装と靴で行いましょう。
運動療法は無理なく続けることが大切です。できれば毎日行うことが基本ですが、少なくとも週に3日以上行いましょう。
運動を行う時間は、食後1~3時間頃がよいとされていますが、特に決まりはありません。ただし、空腹時は低血糖になる可能性があるので避けましょう。
そのほか、喫煙している場合には禁煙を行い、高血圧や脂質異常症などの疾患の管理を行うことも重要になります。
生活習慣病は相互に関連が深い病気です。いずれも早期の治療が重要ですので、指摘を受けた方はお早めにご相談ください。
文責:宮内 隆政