メタボリックシンドロームについて
メタボリックシンドロームの診断基準はこちらです
日本では、ウエスト周囲径(おへその高さの腹囲)が男性85cm・女性90cm以上で、かつ血圧・血糖・脂質の3つのうち2つ以上が基準値から外れると、「メタボリックシンドローム」と診断されます。
日本では、2005年に日本内科学会などの8つの医学系の学会が合同してメタボリックシンドロームの診断基準を策定しました。
下記の通り、内臓脂肪の蓄積があり、かつ血圧、血糖、血清脂質のうち2つ以上が基準値から外れている状態を指します。
なお、海外では下記とは異なる基準を用いている点に注意が必要です。また、メタボリックシンドロームの診断基準と特定保健指導の基準は少し異なります。
メタボリックシンドロームの診断基準[1]
|
必須項目 |
(内臓脂肪蓄積) ウエスト周囲径 |
男性 ≥ 85cm 女性 ≥ 90cm |
|
|
内臓脂肪面積 男女ともに≥100cm2に相当 |
|||
|
選択項目 3項目のうち 2項目以上 |
1. |
高トリグリセリド血症 かつ/または 低HDLコレステロール血症 |
≥ 150mg/dL
< 40mg/dL |
|
2. |
収縮期(最大)血圧 かつ/または 拡張期(最小)血圧 |
≥ 130mmHg
≥ 85mmHg |
|
|
3. |
空腹時高血糖 |
≥ 110mg/dL |
|
*CTスキャンなどで内臓脂肪量測定を行うことが望ましい。
*ウエスト径は立位・軽呼気時・臍レベルで測定する。脂肪蓄積が著明で臍が下方に偏位している場合は肋骨下縁と前上腸骨棘の中点の高さで測定する。
*メタボリックシンドロームと診断された場合、糖負荷試験がすすめられるが診断には必須ではない。
*高トリグリセライド血症・低HDLコレステロール血症・高血圧・糖尿病に対する薬剤治療を受けている場合は、それぞれの項目に含める。
*糖尿病、高コレステロール血症の存在はメタボリックシンドロームの診断から除外されない。
「e-ヘルスネット」厚生労働省運営 山岸良匡先生の記事 2019
https://www.e-healthnet.mhlw.go.jp/information/metabolic/m-01-003.htmlより
メタボリックシンドロームの定義
メタボリックシンドロームとは、内臓肥満に高血圧・高血糖・脂質代謝異常の3つが組み合わさることにより、心臓病や脳卒中などになりやすい状態のことです。
単にお腹周りが大きいだけではメタボリックシンドロームにはあてはまりません。
日本人の死因の第2位は心臓病、第3位は脳卒中です[1]。
この2つの病気は、いずれも動脈硬化が原因となって起こることが多くなっています。動脈硬化を起こしやすくする要因(危険因子)としては、高血圧・喫煙・糖尿病・脂質異常症(高脂血症)・肥満などがあります。
これらの危険因子はそれぞれ単独でも動脈硬化を進行させますが、危険因子が重なれば、それぞれの程度が低くても動脈硬化が進行し、心臓病や脳卒中の危険が高まることがわかっています。
これと似たような病態は、以前から「メタボリックシンドローム」のほか、「シンドロームX」「インスリン抵抗性症候群」「マルチプルリスクファクター症候群」「死の四重奏」などとも呼ばれていました。
1999年に世界保健機関(WHO)は、このような動脈硬化の危険因子が組み合わさった病態をインスリン抵抗性の観点から整理し、メタボリックシンドロームの概念と診断基準を提唱しました[2]。
その後、さまざまな機関がそれぞれの診断基準を提唱したため、メタボリックシンドロームの考え方にはいろいろなものがあって混乱しがちでした。また国によってもその診断基準が異なります。

大きく分けて、危険因子の重なりを基盤にする考え方[3][4]と、インスリン抵抗性や内臓脂肪を基盤とした考え方[5][6]とがあります。
世界的には危険因子の重複を基盤にする考え方が主流となっていますが、日本では、内臓脂肪を基盤とした考え方が採用されています[6]。
これは、肥満のうちでも、おなかの内臓に脂肪がたまり腹囲が大きくなる「内臓脂肪型肥満(内臓肥満)」が、高血圧や糖尿病、脂質異常症などをひきおこしやすくし、これら内臓肥満と高血圧や糖尿病、脂質異常症が重複し、その数が多くなるほど、動脈硬化を進行させる危険が高まるという考え方です。

日本では「特定健康診査・特定保健指導」の制度の中で、この考え方をとりいれています。特定健康診査は「メタボ健診」などと呼ばれることもありますが、メタボリックシンドロームだけを見つけるために行っているわけではなく、広く動脈硬化を予防するための検査が含まれます。なお、メタボリックシンドロームの診断基準と特定保健指導の基準とは少し異なります。
「e-ヘルスネット」厚生労働省運営 山岸良匡先生の記事 2019
https://www.e-healthnet.mhlw.go.jp/information/metabolic/m-01-001.html より一部改変
メタボリックシンドロームと生活習慣病の関係
メタボリックシンドロームと生活習慣病の関係 その1
メタボリックシンドロームになると、たまった内臓脂肪から脂質がたくさん放出されます。その結果、中性脂肪の増加や善玉のHDLコレステロールの減少をまねき、動脈硬化が進行します。

あなたが余分に栄養をとったとき、余ったエネルギーは脂肪に作り替えられます。脂肪はまず肝臓や腸管膜に蓄えられ、次に皮下脂肪に蓄えられます。腸管膜というのは、小腸や大腸を支えている膜で、ここにたまる脂肪を内臓脂肪といいます。
内臓脂肪は皮下脂肪にくらべ合成と分解がさかんで、栄養の余分があれば脂肪を合成してここに蓄え、不足すると分解して取り出して使用します。皮下脂肪が定期預金とするならば、内臓脂肪は財布がわりの普通預金のようなものであると言えます。
このように内臓脂肪は出し入れが盛んですから、増えるとすぐに血液中に放出され、血液中の脂質が増加します。その結果として中性脂肪が増え、逆に善玉のHDLコレステロールが減少してしまうのです。この状態が脂質異常症(高脂血症)で、動脈硬化を進める重要な原因になります。
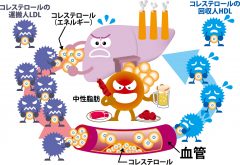
もう少しくわしく説明しましょう。内臓脂肪が分解して生じた遊離脂肪酸は、すぐに肝臓に取り込まれ、血液中の脂質を運搬するカプセル(リポ蛋白)に詰め込まれ、VLDL(超低比重リポ蛋白)がたくさん作られます。
VLDLには中性脂肪が積み込まれていますから、これがふえれば血液中の中性脂肪が高い状態になります。
VLDLは全身に中性脂肪を配って歩き、おろし終わるとLDL(低比重リポ蛋白)に変わります。たくさんあったVLDLがLDLに変わるのですから、LDLも多くなります。LDLには主にコレステロールが積み込まれていますから、血中のLDLコレステロールの値が高くなるのです。
LDLは全身にコレステロールを配って積み荷が少なくなると、HDL(高比重リポ蛋白)に変わって、今度は余分になったコレステロールを回収していきます。
ところがLDLが多すぎると全身のコレステロールが余ってしまうので、積み荷をおろせなくてHDLに変身できなくなります。
古くなったLDLコレステロールは活性酸素に酸化されて小型になり、血管内皮にもぐりこんで蓄積し、動脈硬化をすすめることになるのです。さらにVLDLが配った中性脂肪が燃焼して生じたレムナント(燃えかす)も、血管内皮に入り込んで動脈硬化をすすめる一因になります。
一方では、LDLから生じるHDLが少なくなるために、HDLコレステロールの値が低下します。
このようにメタボリックシンドロームは脂質異常を引き起こして動脈硬化を進行させますが、さらに脂質と糖質の代謝をコントロールしているアディポサイトカインの分泌異常も起こし、これがインスリンの働きを悪くするので、糖尿病や動脈硬化を進める原因にもなるのです。
「e-ヘルスネット」厚生労働省運営 宮崎 滋先生の記事
https://www.e-healthnet.mhlw.go.jp/information/metabolic/m-01-003.html より一部編集追記
メタボリックシンドロームと生活習慣病の関係 その2
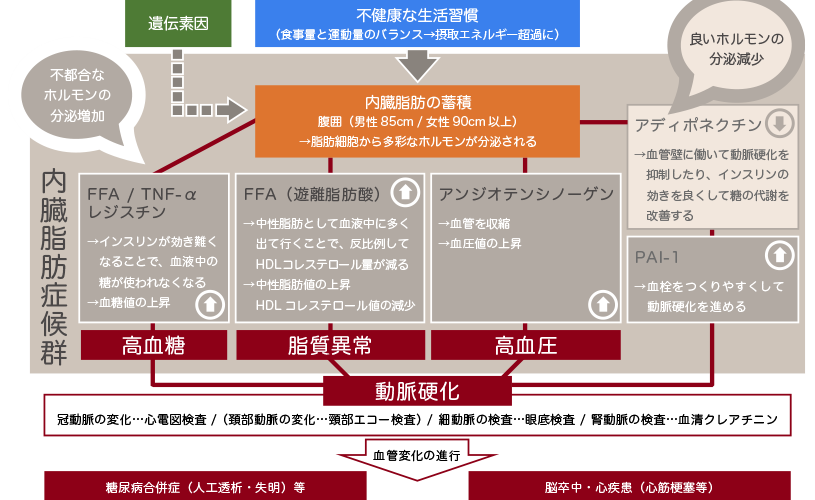
メタボリックシンドロームの原因である内臓脂肪が蓄積すると、脂肪細胞が肥大・増殖し、アディポサイトカインの分泌異常が起こります。これが動脈硬化を促進し、糖尿病・高血圧・脂質異常症を発症させ、悪化させる原因です。
アディポサイトカインなんて、きいたことがない名前がでてくるとわからなくなってしまうかもしれません。サイトカインというのは、細胞から分泌された小さなタンパク質のことです。

アディポサイトからでてくるから、アディポサイトカイン。ときに略してアディポカインともいいます。
アディポってなんだよ、と思いませんか?
脂肪細胞は英語で「アディポサイト」と呼びます。なーんだ。ようは脂肪細胞から分泌された小さなタンパク質のこと、なんですね。
内臓脂肪がたまるとアディポサイトカインという物質の分泌異常をおこします。アディポサイトカインは本来、脂肪細胞から分泌され、脂質代謝や糖代謝を円滑にする働きの生理活性物質をいいます。アディポサイトカインには、レプチン・アディポネクチン・TNFα・PAI-1・アンジオテンシノーゲンなどがあります。
名前がいろいろあるので、こんがらがってしまいがちですけど、ぜーんぶタンパク質の名前というだけです。
レプチンとは・・・
食欲を抑える働きをしていて、たくわえている脂肪が増加すると分泌が高まって食欲を低下させ、肥満を防いでいます。
しかし脂肪がたまりすぎると、レプチンの分泌が過剰になっても満腹中枢が適切に反応しない状態となります。これをレプチン抵抗性といいます。そのためにさらに食べ過ぎ、太りすぎになっていくのです。
アディポネクチンとは・・・
傷ついた血管壁を修復する働きをしていて動脈硬化を予防するほか、インスリンの働きを高める作用、血圧を低下させる作用などがあります。内臓脂肪が増えると、アディポネクチンの分泌が減少し、動脈硬化を防ぐ働きが低下しますし、インスリン抵抗性の状態を引きおこし、血糖を上昇させます。
TNFα(ティエヌエフアルファ)とは・・・
インスリンの働きを妨げる作用があります。内臓脂肪が増えると分泌が高まり、インスリン抵抗性をもたらし、糖尿病を引き起こしたり悪化させる一因になります。
PAI-1(パイワン)とは・・・
内臓脂肪の増加とともに分泌が高まり、血栓ができるとそれを融解させるプラスミンの働きを妨げ、血栓を大きくし、血流をさえぎる状態をつくります。メタボリックシンドロームでは、脂質異常症・高血圧・糖尿病があって動脈硬化が進行しますので、そこに血栓のできやすい状態が加われば、心筋梗塞や脳梗塞の危険が高まります。
アンジオテンシノーゲンとは・・・
血圧を上昇させる作用のアンジオテンシンの分泌を高めます。内臓脂肪がたまると分泌が増加して、血圧を上昇させ、高血圧を招く一因となります。
このようにメタボリックシンドロームによって起こるアディポサイトカインの分泌異常は、糖尿病を引き起こしたり悪化させたりし、また高血圧を助長するのみならず、直接的に動脈硬化の進行を促進するため、心臓病や脳卒中の危険を高めるのです。
「e-ヘルスネット」厚生労働省運営 宮崎 滋先生の記事
https://www.e-healthnet.mhlw.go.jp/information/metabolic/m-02-002.html より一部編集追記
ユアクリニック秋葉原でのメタボ治療
メタボリックシンドロームの診断
ウエスト周囲径(おへその高さの腹囲)が男性85cm・女性90cm以上で、かつ血圧・血糖・脂質の3つのうち2つ以上が基準値から外れると、「メタボリックシンドローム」と診断されます。
ということは、高血圧、糖尿病、高脂血症(脂質異常症)の治療こそがメタボ治療の基本になります。
ユアクリニック秋葉原ではこちらの病気をあつかっています。いまの時代ですので、具合がわるくなって、近くのクリニックではじめて高血圧がみつかった、糖尿病がみつかったという話は少なく、むしろ会社の健康診断でひっかかったので相談にきた。あるいは区民健診をユアクリニック秋葉原でうけたら、高脂血症がみつかった、という例が多いのです。

どの病気もまっさきに薬を開始するということはなく、基本的には学会のガイドラインにしたがって診断、治療が行われます。
まずは原則としての、食事指導、そして運動指導になります。
数字で管理することも重要です。採血は自宅ではできませんが、体重測定なら毎日自宅でおこなうことが可能です。

最近の体重計はデータをスマホにとばしてくれるので、グラフで毎日記録をつけることも簡単です。
食事療法、運動療法だけでは改善しない場合に薬物治療へと進みます。
薬物治療の具体的な内容については各々の疾病のページをごらんください。
糖尿病の治療
高血圧の治療
脂質異常症(高脂血症)の治療
メタボリックシンドロームの予防と改善のために
高血圧の予防
高血圧症の予防に欠かせないのは、食塩摂取量の制限です。
食塩摂取の目標は、「健康日本21(第二次)」の目標値では8g未満[4]、「日本人の食事摂取基準(2020年版)」の目標量では、成人男性で7.5g未満、成人女性で6.5g未満[5]とされています。
また、日本高血圧学会は、高血圧患者における減塩目標を1日6g未満にすることを強く推奨しています[3]。
日本人の食生活は食塩が多くなりやすい特徴があります。
全体的に薄味にし、かけしょうゆ、かけソースなどの習慣がある人は、つけしょうゆ、つけソースに改めるだけでも食塩摂取量が少なくなります。

また、漬け物をたくさん食べる習慣のある人や、味噌汁を1日に2杯以上のむ人は、1回の量を減らすことが大切です。ラーメンなど麺類の汁を全部飲んでしまうと、それだけで6g近い食塩をとってしまいます[6]。そのほか、表2のような「減塩のコツ」[7]が推奨されています。
一方、野菜や果物、大豆製品に豊富に含まれるカリウムには腎臓から食塩を排泄しやすくする働きがあります(腎臓の病気がある人はカリウム摂取の制限が必要な場合があるので、主治医と相談する必要があります)。

また、カルシウムにも血圧を安定させる効果があります。カルシウムは、牛乳や乳製品から摂取すると、より吸収率が高いことが知られています。これらを組み合わせ、無理のない減塩を長く心がけることが高血圧予防につながります[6] [7]。
表2.減塩に有効な食行動の例:「減塩のコツ」[3]
| 1.漬物は控える | 自家製浅漬けにして、少量に |
| 2.麺類の汁は残す | 全部残せば2g~3g減塩できる |
| 3.新鮮な食材を用いる | 食材の持ち味で薄味の調理 |
| 4.具だくさんのみそ汁にする | 同じ味付けでも減塩できる |
| 5.むやみに調味料を使わない | 味付けを確かめて使う |
| 6.低ナトリウムの調味料を使う | 酢・ケチャップ・マヨネーズ・ドレッシングを上手に利用する |
| 7.香辛料、香味野菜や果物の酸味を利用する | こしょう・七味・しょうが・かんきつ類の酸味を組み合わせる |
| 8.外食や加工食品を控える | 目に見えない食塩が多く含まれている。塩干物にも注意する |
また日本人では、肥満を伴わない高血圧が半数以上を占めますが、若年~中年の男性を中心に、肥満、特に内臓肥満を伴う高血圧の割合が増えています[8]。
このような高血圧では、まず最小血圧が高くなりやすく、次第に最大血圧も高くなることが経験的に知られています。

このタイプの高血圧は、やがて血清脂質や血糖、尿酸、肝機能にも異常を来し、メタボリックシンドロームに進行しやすくなるので、特定保健指導を利用して、進行しないうちに減量を始めることが大切です。
そのほかに、高血圧の原因となる生活・環境要因には、運動不足、睡眠不足、過重労働、過剰飲酒、寒冷、ストレスなどがあります。
高血圧は自覚症状がほとんどなく、自分では気づかないので、毎年健診を受けることが極めて重要です。健診で行う心電図や眼底検査では、高血圧による長期の影響がわかることがありますので、これらの検査を受けることも有用です。
また、家庭用血圧計を購入し、自宅で毎日測ることも、高血圧予防の観点から重要です。
「e-ヘルスネット」厚生労働省運営 山岸良匡 先生の記事 2020
https://www.e-healthnet.mhlw.go.jp/information/metabolic/m-05-003.html より一部編集追記
参考文献
Ikeda N, Saito E, Kondo N, Inoue M, Ikeda S, Satoh T, Wada K, Stickley A, Katanoda K, Mizoue T, Noda M, Iso H, Fujino Y, Sobue T, Tsugane S, Naghavi M, Ezzati M, Shibuya K. What has made the population of Japan healthy? Lancet 2011; 378:1094-1105.
厚生労働省.平成30年国民健康・栄養調査.第55表 高血圧症有病者の状況 - 高血圧症有病者の状況、年齢階級別、人数、割合 - 総数・男性・女性、20歳以上
日本高血圧学会高血圧治療ガイドライン作成委員会(編).高血圧治療ガイドライン2019.ライフサイエンス出版:東京,p18, 2019.
厚生労働省.健康日本21(第二次)
厚生労働省.日本人の食事摂取基準(2020年版).
ヘルスアセスメント検討委員会.ヘルスアセスメントマニュアル―生活習慣病・要介護状態予防のために.厚生科学研究所:東京,2000.
宮本恵宏.特定保健指導の対象とならない非肥満の心血管疾患危険因子保有者に対する生活習慣改善指導ガイドライン.厚生労働科学研究費補助金疾病・障害対策研究分野循環器疾患・糖尿病等生活習慣病対策総合研究「非肥満者に対する保健指導方法の開発に関する研究」平成27~29年度総合研究報告書, 2018.
(概要版は「標準的な健診・保健指導プログラム【平成30年度版】」の第3編別添3にも掲載)
Hori M, Kitamura A, Kiyama M, Imano H, Yamagishi K, Cui R, Umesawa M, Muraki I, Okada T, Sankai T, Ohira T, Saito I, Tanigawa T, Iso H; CIRCS Investigators. Fifty-year Time Trends in Blood Pressures, Body Mass Index and their Relations in a Japanese Community: The Circulatory Risk in Communities Study (CIRCS). J Atheroscler Thromb 2017; 24:518-529.
糖尿病の予防について
糖尿病の予防は、食事と運動が基本になります。
糖尿病の食事
糖尿病の食事療法は、血糖値のコントロールを助け高血糖状態が継続することを避けることにより、合併症を予防することを目的に行われるものです。患者さんやその家族が糖尿病の食事療法を理解し計画・実行しやすくするために、食品交換表が作られています。
糖尿病の食事療法は、正しい食習慣により過食を避け、偏食せずに規則正しい食事をすることであり、特別な食事をすることではありません。

まずは日常の生活に必要な量を食べ、余分には食べないようにすることです。食べる量は少なければ少ないほど良いのではなく、多くも少なくもない適正な食事量です。子どもの場合は発育成長に必要な量を食べなければなりません。適正な食事量は年齢・性別・体格・体を動かす程度などによって人それぞれに異なりますから、主治医に決めてもらいましょう。
次に栄養素(炭水化物・たんぱく質・脂質・ビタミン・ミネラル)の過不足がないように、栄養バランスの良い食事をすることです。つまりは好き嫌いなく、いろいろな食品を食べることが大切です。食べてはいけない食品は基本的になく、糖尿病に特に良い食品もありません。「糖尿病になってしまったから、おいしいものが食べられない。」「お菓子はもう食べられない。」ということをよく聞きますが、食べすぎさえしなければ食べられます。

さらには味付けを薄くし、塩物や干物などの塩分の濃い加工品をひかえることによって食塩を減らして(男性8g未満、女性7g未満)、高血圧を予防します。また脂身の多い肉などコレステロールや飽和脂肪酸を多く含む食品をひかえて、脂質異常症を予防します。野菜・きのこ・海藻などにより食物繊維を豊富に(1日20~25g)摂取します。これらによってより効果的に合併症の発症を予防できます。
以上の食事上の注意点は、特別なことではなく糖尿病のあるなしにかかわらず大切なことです。つまりは腹八分目にして好き嫌いなく食べるという、当たり前のことを実行することが大切です。まずは現在の食事内容を把握して、修正するべき点を見つけ、そのうえで食事療法を実行した方が負担は少ないでしょう。

患者さんやその家族が食事療法を実行しやすくするための道具として、「糖尿病食事療法のための食品交換表」があります。これは栄養的に近い食べ物をグループにしてあり、グループ内で食品を交換して食べることによって、適正なエネルギー量の食事・栄養バランスが良い食事をとることができるように工夫されています。管理栄養士とよく相談してから利用することをお勧めします。
「e-ヘルスネット」厚生労働省運営 佐藤裕保先生の記事
https://www.e-healthnet.mhlw.go.jp/information/food/e-02-004.html より一部編集追記
糖尿病を改善するための運動
運動療法により血糖コントロール・インスリン抵抗性・脂質代謝の改善が得られ、糖尿病を改善します。

運動療法の目標として、運動の頻度はできれば毎日、少なくとも週に3~5回、運動強度は中等度(ややきつい)の全身を使った有酸素運動、運動時間は各20~60分間行い、計150分以上が一般的に勧められています。また、週に2~3回のレジスタンス運動を同時に行うことが勧められています。
「平成29年国民健康・栄養調査」の結果において、国内の糖尿病の有病者か予備群(糖尿病が強く疑われる者)の割合は男性18.1%、女性10.5%であり[1]、男女合わせて約1,800万人にのぼると推計されます。
現在、過剰な食事摂取・運動不足・ストレスなどの生活習慣を主因として急増している糖尿病はⅡ型糖尿病であり、全糖尿病患者の約9割を占めています。
糖尿病の治療には、運動療法・食事療法・薬物療法(経口血糖降下薬・インスリン治療)の3本柱がありますが、日本糖尿病学会の「科学的根拠に基づく糖尿病診療ガイドライン2013」では、
糖尿病治療の基本は、
1. 食事療法と運動療法を励行し、血糖値をコントロールする。また、肥満を解消する
2. 必要があれば、経口血糖降下薬やインスリン療法を行う
3. 血圧や脂質代謝の管理を行う
4. 治療の目標は、急性・慢性の合併症の予防、合併症の治療とその進展抑制である
とされています[2]。
運動療法は、運動により使われた筋が糖や遊離脂肪酸の利用を促進させるため、血糖コントロールの改善・インスリン感受性の増加・脂質代謝の改善、血圧低下、心肺機能の改善が得られ、糖尿病を改善します。

さらに有酸素運動により、内臓の脂肪細胞が小さくなることで肥満を改善し、脂肪組織から産生されるアディポサイトカインなどのインスリンの働きを妨害する物質の分泌が少なくなります。
このため筋肉や肝臓の糖の処理能力が改善し、血糖値が安定します。またレジスタンス運動は、筋量の増加が糖の処理能力を改善させるため、血糖コントロールに有効です。
運動療法には以下のような運動種目・運動強度・運動頻度・時間が一般的に推奨されています[3]。
運動種目
糖尿病を改善させる運動として、有酸素運動とレジスタンス運動の実施が推奨される。また、有酸素運動とレジスタンス運動の併用はそれぞれの運動単独よりも効果的に糖尿病を改善させることも報告されている。
【有酸素運動】ウォーキング(速歩)・ジョギング・水泳・自転車などのできるだけ大きな筋を使用する運動。全身運動。
【レジスタンス運動】腹筋、ダンベル、腕立て伏せ、スクワットなどのおもりや抵抗負荷に対して動作を行う運動。
*水中運動は有酸素運動およびレジスタンス運動の両方が行える運動種目であり、膝への負担が少なく、肥満糖尿病患者には安全かつ効果的
運動強度
【有酸素運動】一般に中等度の強度の有酸素運動(最大酸素摂取量の50%前後、運動時心拍数が50歳未満で100~120拍/分、50歳以降で100拍/分以内)を行うことが勧められている。ただし、不整脈などで心拍数を指標にできない場合、自覚的運動強度として、「ややきつい」または「楽である」を目安とする。
【レジスタンス運動】8~10種目のレジスタンス運動を1種目につき、10~15回を1セットとして1~3セット繰り返すことが勧められている。ただし、慣れていない場合にはレジスタンス運動の種目・セット数などを徐々に増やして実施することが推奨される。
運動頻度・時間
【有酸素運動】できれば毎日、少なくとも週に3~5回、各20~60分間行い、1週間の合計150分以上の実施が勧められている。糖尿病患者の糖代謝の改善は運動後12~72時間持続することから、血糖値を低下改善させるため、運動はできれば毎日、少なくとも1週間のうち3~5日行う必要がある。また、歩行運動の場合、1回につき、15~30分間、1日2回、1日の運動量として約10,000歩、消費エネルギーとして160~240kcal程度が適当であるとされている。
【レジスタンス運動】週に2~3回の実施が勧められている。ただし、虚血性心疾患などの合併症患者などでは高強度のレジスタンス運動の実施は勧められない。また、高齢者においても急激な頻度や回数での実施は勧められない。
運動を実施するタイミングは、生活の中で実施可能な時間であればいつ行っても構いませんが、特に食事の1~2時間後に行うと食後の高血糖状態が改善されます。

運動療法の進め方として、まずメディカルチェックを受けて運動療法の可否を確認した後に、個人の基礎体力・年齢・体重・健康状態などを踏まえて運動量を設定しましょう。最初は歩行時間を増やすなど身体活動量を増加させることから始め、個人の好みにあった運動を取り入れるなど段階的に運動を加え、安全かつ運動の楽しさを実感できるように工夫していくことが運動を継続するために重要なポイントとなります。
運動を実施する上での注意点としては、運動の前後に5分間の準備・整理運動を行うこと、血糖がコントロールされていないⅠ型糖尿病患者、空腹時血糖250mg/dL以上または尿ケトン体陽性者では、運動中に高血糖になることがあるので注意しましょう。
また逆に、インスリンや経口血糖降下薬(特にスルホニル尿素薬)で治療を行っている方の場合は低血糖になりやすいことに注意する必要があるので、運動量の多い場合には、補食をとる、あるいは、運動前後のインスリン量を減らすなどの注意が必要です。
「e-ヘルスネット」厚生労働省運営 家光素行先生の記事より一部編集追記
参考文献
厚生労働省.平成29年国民健康・栄養調査の概要
日本糖尿病学会.科学的根拠に基づく糖尿病診療ガイドライン2013
日本糖尿病学会.糖尿病治療ガイド2018-2019.
高脂血症の予防について
LDLコレステロールの高値の原因として、まず第一に食事中の飽和脂肪酸のとりすぎがあげられます[2]。
飽和脂肪酸は、肉の脂身(赤身ではなく白い部分。バラ肉、ひき肉、鶏肉の皮も含む)・バターやラード・生クリームなどに多く含まれます。パームヤシやカカオの油脂、インスタントラーメンなど加工食品にも含まれています。

一般的には、冷蔵庫の中で固まっている油脂は、飽和脂肪酸の多い油脂であることが多く、サラダ油や魚油のような液体の油は、不飽和脂肪酸の多い油脂であることが多くなっています。
また食事中のコレステロールもLDLコレステロールを高くします。食事中のコレステロールは、主に鶏卵の黄身や魚卵から摂取されます。
なお、食事中のコレステロールの上限値については専門家の間で決着がついておらず、現行の厚生労働省「日本人の食事摂取基準」では、食事中のコレステロールについては上限値を設けていません。しかし、食事中のコレステロールを無制限にとってよいということではありません。
LDLコレステロールが高い人で、飽和脂肪酸やコレステロールを食べる量が非常に多い人は、その量を控えることで、比較的容易にLDLコレステロールを下げることができます[2] [3]。
食事中の飽和脂肪酸と血中のコレステロールとの関係は、食事中のコレステロールと血中のコレステロールとの関係よりも強く[2] [3]、LDLコレステロールが高い人がまず第一に行うべきことは、飽和脂肪酸のとりすぎを改めることです。

現時点では、LDLコレステロールが高い人が注意すべきことは、まず飽和脂肪酸であり、次いで鶏卵などコレステロールの多い食品についても食べすぎないようにすることが勧められます[2]
トリグリセライド(中性脂肪)の高値の要因としては、エネルギー量のとりすぎ、特に甘いものや酒・油もの・糖質のとりすぎがあげられます。
砂糖の入ったソフトドリンクを飲む習慣のある人も多い傾向があります。これらを改めて運動や減量を行うことで、中性脂肪を下げることができます。
また背の青い魚に多く含まれるn-3系(ω-3系)多価不飽和脂肪酸には、トリグリセライド(中性脂肪)を下げる働きがあります[2] [3]。

HDLコレステロールの低値はトリグリセライド(中性脂肪)の高値と連動することが多く、その要因は、肥満や喫煙・運動不足です。
運動や減量・禁煙によりHDLコレステロールの上昇が見込まれます。また飲酒には、HDLコレステロールを高くする働きがありますが、飲酒は1合からでも高血圧や肝障害を悪化させますので、HDLコレステロールを上昇させるために飲酒を勧めることはできません[2] [3] 。
「e-ヘルスネット」厚生労働省運営 山岸良匡 先生の記事
https://www.e-healthnet.mhlw.go.jp/information/metabolic/m-05-004.html より一部編集追記
文責:杉原 桂
参考文献
日本動脈硬化学会.動脈硬化性疾患予防ガイドライン2017年版.一般社団法人日本動脈硬化学会:東京,2017.
宮本恵宏.特定保健指導の対象とならない非肥満の心血管疾患危険因子保有者に対する生活習慣改善指導ガイドライン.厚生労働科学研究費補助金疾病・障害対策研究分野循環器疾患・糖尿病等生活習慣病対策総合研究「非肥満者に対する保健指導方法の開発に関する研究」平成27~29年度総合研究報告書, 2018.
ヘルスアセスメント検討委員会.ヘルスアセスメントマニュアル―生活習慣病・要介護状態予防のために.厚生科学研究所:東京,2000.
Keys A. Serum cholesterol response to changes in the diet: IV. Particular saturated fatty acids in the diet. Metabolism 1965; 14:776-787.